APPROFONDIMENTI
Il testicolo ritenuto
Redazione On Medicine

Per testicolo ritenuto (criptorchidismo) si intende l’assenza del testicolo nel sacco scrotale. Può trattarsi di una condizione congenita (1-4% dei neonati a termine, 15-30% dei pretermine) o acquisita (1-7%). Oltre al testicolo ritenuto, un sacco scrotale vuoto può sottendere anche un testicolo assente/atrofico o semplicemente retrattile.
Alla base del criptorchidismo congenito si ipotizza un’origine multifattoriale (fattori anatomici/meccanici, ereditari, ormonali e ambientali). Ancor meno nota è la causa del criptorchidismo acquisito, in cui un testicolo inizialmente presente nello scroto risale. La spiegazione più semplice è il mancato allungamento del cordone spermatico durante la crescita delle ossa del bacino. Esiste una forma iatrogena, ovvero conseguente a interventi medici, che insorge dopo chirurgia a livello del canale inguinale.
Un criptorchidismo congenito bilaterale è presente nel 10-30% dei casi. Se entrambi i testicoli non sono palpabili devono essere eseguiti immediati accertamenti per escludere un disordine della differenziazione sessuale (DSD). Un DSD va escluso inoltre in caso di criptorchidismo mono- o bilaterale associato ad altre anomalie dell’apparato genitale, come micropene o ipospadia. La classificazione più pratica dal punto di vista clinico suddivide il testicolo ritenuto in palpabile e non palpabile.
Testicolo palpabile
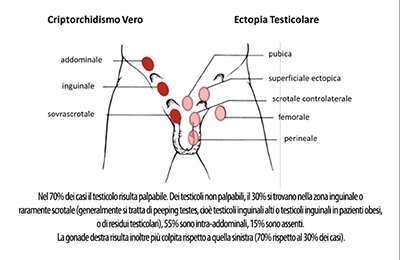
Nella maggior parte dei casi il testicolo è palpabile nel canale inguinale, lungo il naturale percorso di discesa dall’addome allo scroto; raramente può essere riscontrato in altre posizioni (Fig. 1). Quando un testicolo palpabile è riconducibile nello scroto senza tensione e/o dolore inguinale, viene definito testicolo retrattile o “in ascensore”; spesso tale condizione viene erroneamente interpretata come testicolo ritenuto. Il “trucco” è visitare questi bambini da distesi con le gambe a rana o da seduti a gambe incrociate, evitando ambienti freddi, così da contrastare il riflesso cremasterico, ovvero la contrazione del muscolo che ricopre i testicoli. Per localizzare il testicolo si palpa con la mano a piatto la regione inguinale, dalla spina iliaca antero-superiore al tubercolo pubico. La manipolazione può portare il testicolo verso il basso, tanto che è possibile percepirlo a livello scrotale con la mano controlaterale.
Testicolo non palpabile
Nel 20-30% dei casi il testicolo non è palpabile. Dei testicoli non palpabili, il 30% si trovano nella zona inguinale, raramente scrotale (nella maggior parte dei casi si tratta di «peeping testes» cioè testicoli inguinali alti o testicoli inguinali in pazienti obesi o di residui testicolari), il 55% sono intra-addominali, il 15% sono assenti.
L’assenza completa della gonade rientra in un quadro di:
Alla base del criptorchidismo congenito si ipotizza un’origine multifattoriale (fattori anatomici/meccanici, ereditari, ormonali e ambientali). Ancor meno nota è la causa del criptorchidismo acquisito, in cui un testicolo inizialmente presente nello scroto risale. La spiegazione più semplice è il mancato allungamento del cordone spermatico durante la crescita delle ossa del bacino. Esiste una forma iatrogena, ovvero conseguente a interventi medici, che insorge dopo chirurgia a livello del canale inguinale.
Un criptorchidismo congenito bilaterale è presente nel 10-30% dei casi. Se entrambi i testicoli non sono palpabili devono essere eseguiti immediati accertamenti per escludere un disordine della differenziazione sessuale (DSD). Un DSD va escluso inoltre in caso di criptorchidismo mono- o bilaterale associato ad altre anomalie dell’apparato genitale, come micropene o ipospadia. La classificazione più pratica dal punto di vista clinico suddivide il testicolo ritenuto in palpabile e non palpabile.
Testicolo palpabile
Nella maggior parte dei casi il testicolo è palpabile nel canale inguinale, lungo il naturale percorso di discesa dall’addome allo scroto; raramente può essere riscontrato in altre posizioni (Fig. 1). Quando un testicolo palpabile è riconducibile nello scroto senza tensione e/o dolore inguinale, viene definito testicolo retrattile o “in ascensore”; spesso tale condizione viene erroneamente interpretata come testicolo ritenuto. Il “trucco” è visitare questi bambini da distesi con le gambe a rana o da seduti a gambe incrociate, evitando ambienti freddi, così da contrastare il riflesso cremasterico, ovvero la contrazione del muscolo che ricopre i testicoli. Per localizzare il testicolo si palpa con la mano a piatto la regione inguinale, dalla spina iliaca antero-superiore al tubercolo pubico. La manipolazione può portare il testicolo verso il basso, tanto che è possibile percepirlo a livello scrotale con la mano controlaterale.
Testicolo non palpabile
Nel 20-30% dei casi il testicolo non è palpabile. Dei testicoli non palpabili, il 30% si trovano nella zona inguinale, raramente scrotale (nella maggior parte dei casi si tratta di «peeping testes» cioè testicoli inguinali alti o testicoli inguinali in pazienti obesi o di residui testicolari), il 55% sono intra-addominali, il 15% sono assenti.
L’assenza completa della gonade rientra in un quadro di:
- “vanishing testis”: condizione dovuta ad atrofia e scomparsa, durante la vita fetale, di un testicolo inizialmente normale. La presenza di un funicolo che termina a fondo cieco senza strutture testicolari macroscopicamente rilevabili rientra nella “sindrome del testicolo evanescente” o “sindrome da regressione testicolare”. Si tratta di un fenomeno secondario a trombosi vascolare in epoca prenatale tardiva o perinatale, torsione del funicolo, endocrinopatia;
- “agenesia testicolare”: molto più rara, è l’espressione di una mancata formazione della gonade stessa durante l’embriogenesi.
Evoluzione
Nella maggioranza dei casi (fino al 70%) il testicolo criptorchide scende spontaneamente nello scroto durante i primi 3 mesi di vita. Difatti, la sua incidenza a 6 mesi si riduce a meno dell’1% e così rimane anche all’anno di vita (se un testicolo non scende nei primi mesi, difficilmente scenderà in seguito).
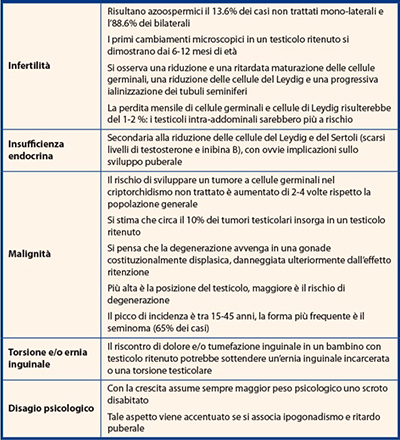
Se non si assiste ad una discesa spontanea, la necessità di trattare tempestivamente il testicolo ritenuto include il rischio di infertilità e quello di malignità (Tab. 1), che sembrano aumentare dopo la pubertà.
Conseguenze
Un testicolo localizzato nello scroto rimane ad una temperatura inferiore di 4°C rispetto alla temperatura corporea. Il testicolo ritenuto è invece esposto a temperature maggiori, che comportano un difetto e/o un ritardo nei processi di formazione degli spermatozoi. Nel caso di criptorchidismo congenito si può assistere da un lato alla riduzione della fertilità (soprattutto nelle forme bilaterali) e dall’altro alla trasformazione neoplastica delle cellule germinali.
Nel criptorchidismo acquisito, invece, i pazienti non sembrerebbero ad aumentato rischio di tumore, ma solo di ridotta fertilità.
Trattamento
L’obiettivo della terapia è riportare il testicolo nello scroto per poterlo monitorare e per cercare di ripristinarne la funzionalità.
- Testicoli ritenuti palpabili: il trattamento di scelta è l’intervento chirurgico di ricollocamento definitivo del testicolo nel sacco scrotale (orchidopessi), da eseguire in centri pediatrici specializzati entro i 12-18 mesi nelle forme congenite e alla diagnosi (o al massimo entro 12 mesi) nelle forme acquisite.
- Testicolo ritenuto monolaterale non palpabile: non sono raccomandate indagini ecografiche o di altra natura per localizzare il testicolo. Il bambino viene inviato dal chirurgo per effettuare una procedura mini-invasiva (laparoscopia esplorativa) che consente di cercare all’interno dell’addome il testicolo e, se possibile, di procedere con l’orchidopessi.
- Testicoli ritenuti bilaterali non palpabili/testicolo ritenuto associato ad anomalie genitali: prima di eseguire qualsiasi intervento, è necessario che il bambino venga affidato ad un endocrinologo pediatra per verificare la presenza di tessuto testicolare funzionante ed escludere altre patologie concomitanti.
- Testicolo retrattile: è sufficiente un monitoraggio clinico ogni 6-12 mesi fino alla pubertà, perché in circa 1/3 dei casi può diventare un testicolo ritenuto acquisito (rischio maggiore sotto i 7 anni di età).
-
Farmacologia clinica dei farmaci anticoagulanti
Marco Moia Centro Emofilia e Trombosi - Fondazione IRCCS Ca’ Granda Ospedale Maggiore Policlinico di Milano
-
Sintomi del basso apparato urinario dopo chirurgia pelvica: fisiopatologia e trattamento
Enrico Finazzi Agrò - Professore Associato; Cattedra di Urologia, Università di Roma “Tor Vergata”; UOSD Servizio di Urologia Funzionale, Policlinico Tor Vergata; IRCCS Ospedale S. Lucia, Roma
-
Fisiologia di apprendimento e memoria
Mariano Pedetti - SerT MVT, AUSL2 dell‘Umbria, Marsciano (PG)